
Рис. 39. Мукоцеле левой лобной пазухи и решетчатого лабиринта. Экзофталм и смещение левого глазного яблока книзу и кнаружи; левая глазная щель ниже правой (собственное наблюдение).

Если мы имеем дело с медленно развивающимся экзофталмом, а в особенности со смещением глаза кнаружи или книзу кнаружи, то при отсутствии бесспорных указаний на опухоль глазницы следует остановиться на диагнозе поражения придаточных полостей носа даже там, где не имеется ни соответствующих жалоб, ни положительных данных эндоназального исследования (М. И. Авербах, Пучеглазие под давлением придаточных пазух носа, Врачебное дело, 1920, 7-8, 226).
Патологические процессы в глазнице развиваются не только при переходе инфекции из придаточных пазух носа на орбиту, но и в результате распространения невоспалительных заболеваний из придаточных полостей.
Среди поражений придаточных полостей носа, отражающихся на состоянии органа зрения, значительное место занимает мукоцеле, своеобразный процесс, когда в результате закупорки выводного протока скопляется секрет и растягивается полость.
В настоящее время, благодаря широкому применению и более совершенной технике рентгенологического исследования, мукоцеле уже не является таким редким заболеванием, каким оно считалось раньше.
Это иллюстрируют следующие данные Научно-исследовательского института глазных болезней имени Гельмгольца. За 35 лет работы Алексеевской глазной больницы (до преобразования ее в институт) через стационар прошло 26 больных с мукоцеле, в то время как за 1946-1949 гг. оперировано 15 больных кистевидным растяжением придаточных полостей носа.
Интерес к данному заболеванию проявляют как офталмологи, к которым в первую очередь обращаются за помощью больные, так и ринологи, которые обычно проводят хирургическое лечение.
В изучении мукоцеле исключительная роль принадлежит С. С. Головину, который сообщил о кистевидных образованиях, проникающих в глазницу из соседних полостей, еще в 1895 г., т. е. за 5 лет до того, как крупный немецкий ринолог Киллиан составил обзорную работу о мукоцеле на основании собранных им из литературы 64 случаев, не располагая при этом ни единым собственным наблюдением.
С. С. Головин, продолжая накапливать материал о мукоцеле, в 1914 г. выступил на XII Международном офталмологическом конгрессе с докладом, в котором подробно осветил клинику, оперативное лечение и патологическую анатомию этого заболевания.
Патогенез и патологическая анатомия мукоцеле в настоящее время достаточно изучены. По мнению большинства авторов, закрытие устья или всего выводного протока, ведущего из придаточной полости в нос, является главной причиной возникновения этого заболевания.
Спорным остается вопрос о причинах закупорки: одни считают, что в основе ее лежат причины, связанные с анатомическими вариантами, другие полагают, что это обусловлено аномалией развития, по мнению третьих, непроходимость выводного протока или его устья вызывается воспалительными изменениями слизистой носа, полипозом и его последствиями, а также моментами, приводящими к сужению или полному закрытию просвета протока Рубцовыми изменениями при сифилисе, склероме и пр. Сюда же можно отнести и последствия травм.
Механизм развития мукоцеле представляется таким: закупорка устья выводного протока придаточной полости ведет к чрезмерному накоплению беспрерывно образующейся слизеподобной жидкости невоспалительного характера. Наступает момент, когда жидкость, не помещаясь в придаточной полости носа, начинает оказывать давление на слизистую оболочку и костные стенки полости. Вследствие постоянного давления увеличивающейся в объеме жидкости стенки орбиты, чаще всего верхняя и внутренняя, начинают атрофироваться, истончаться и частично рассасываться. Мукоцеле, не встречая сопротивления со стороны костной стенки пазухи вследствие ее истончения и распространяясь в сторону орбиты, увлекает за собой ставшую податливой костную стенку пазухи и отдавливает ее к глазнице. Полость пазухи растягивается и может вмещать до 300 и более кубических сантиметров жидкости, причем расширение идет не только в сторону орбиты. Те же процессы истончения и рассасывания костного вещества отмечаются и со стороны других стенок пазухи, например, при мукоцеле лобной пазухи - задней и даже передней стенки. Однако особенно выражены эти процессы на глазничной стенке пазухи.
Механическое давление мукоцеле на содержимое орбиты, в первую очередь на глазное яблоко, вызывает те внешние проявления болезни, которые приводят больного прежде всего к окулисту.
Патогистологические изменения придаточных полостей носа при мукоцеле изучали С. С. Головин, В. И. Воячек, П. Н. Карташев, А. Г. Фаин, А. Г. Лихачев и др.
Морфологические изменения обусловлены длительным повышенным давлением содержимого кисты на стенки придаточной полости и выражаются в дегенеративных изменениях как слизистой оболочки пазухи, так и ее стенок.
Ввиду того что ранняя диагностика мукоцеле чрезвычайно затруднительна, первоначальные микроскопические изменения слизистой оболочки придаточных полостей не изучены. Когда же картина достаточно выражена и процесс вышел за пределы пазухи, то, наряду с изменениями слизистой, отмечаются и грубые нарушения в ее костных стенках, начиная от истончения в результате атрофии от давления и кончая полным исчезновением костного вещества стенки полости.
Изменения со стороны слизистой сводятся к картине хронического воспаления с явлениями некроза в эпителиальном слое и к развитию соединительной ткани в глубоких отделах. В сильно растянутых полостях слизистая оболочка истончена, атрофична и бледна. Поверхностный эпителиальный слой местами уплотнен, местами отсутствует, частично метаплазирован в плоский; участки некроза покрыты нежно-фибринозным налетом. В соединительнотканных участках отмечается мелкоклеточная инфильтрация, рыхлая новообразованная грануляционная ткань, местами переходящая в плотную волокнистую ткань, а также расширенные сосуды; железы отсутствуют.
Большой вклад в изучение морфологии костных изменений внес С. С. Головин. При обследовании наружного соединительнотканного слоя капсулы мукоцеле, прилежащего к костным стенкам полости, он обнаружил в толще его не только эпителиальные клетки, отшнуровавшиеся вследствие разрастания соединительной ткани, но и пластинки атрофированной кости, превратившиеся в бесструктурную ткань. На основании этого С. С. Головин пришел к заключению, что гибель костных телец идет изнутри кнаружи и приводит к разрушению костных стенок придаточной полости. Наряду с атрофией и разрушением костных стенок в области периоста, покрывающего орбитальную поверхность стенки придаточной полости, наблюдается повышение костеобразовательной деятельности периоста - продуктивные процессы. Это учитывается в клинике как один из опорных пунктов диагностики: "костный венчик", "остеофиты" по краям дефекта в стенке орбиты.
Капсула мукоцеле формируется из воспаленной слизистой оболочки придаточной полости, превращающейся в замкнутый мешок.
Содержимое кисты состоит из светлой, серовато-желтой опалесцирующей или янтарной, тягучей, без запаха слизи - mucus; иногда обнаруживается густая белковая масса в виде нежного студня. Желтая, коричневая, кофейно-шоколадная окраска слизи объясняется наличием измененных кровяных пигментов.
В химический состав слизи входит муцин, холестерин и жир. Микроскопическое исследование указывает на наличие клеток плоского и мерцательного эпителия, лейкоцитов (нейтрофилы), а при окраске по Граму и Гимза обнаруживается картина распада гнойных телец. При бактериологическом исследовании слизь оказывается почти всегда стерильной.
Клиника. Местом развития мукоцеле обычно является лобная пазуха; значительно реже киста возникает в решетчатом лабиринте. Начавшись в лобной пазухе или в решетчатом лабиринте, мукоцеле редко ограничивается одной пазухой. По мере истончения и рассасывания костных стенок она распространяется на другую, рядом расположенную пазуху, например, из лобной пазухи на решетчатый лабиринт, а при первичном очаге в лабиринте - на лобную или на основную пазуху, реже на обе пазухи одновременно.
Поэтому в клинически выраженных случаях на операционном столе обычно обнаруживают мукоцеле, занимающую две или даже три пазухи.
В большинстве случаев кистевидные растяжения придаточных пазух носа наблюдаются у больных в возрасте от 11 до 20 лет и сравнительно редко встречаются в более молодом - до 10 лет или в пожилом возрасте - 50-60 лет.
Протекает заболевание медленно - годами, иногда десятилетиями.
Травма может быть непосредственной причиной возникновения мукоцеле или может ускорить течение уже существующего процесса.
Пока киста не вышла за пределы придаточной полости, она протекает бессимптомно; даже в клинически выраженных случаях, при отсутствии таких осложнений, как переход в пиоцеле, воспалительные явления в области кисты и по периферии ее обычно отсутствуют.
Клинические симптомы мукоцеле появляются еще до того, как под давлением чрезмерно разросшейся кисты резорбируются костные стенки придаточной полости.
В ранних фазах заболевания можно отметить некоторую припухлость у внутреннего угла глазницы или под верхним краем орбиты, в средней ее трети. Если костная стенка истончена и вследствие этого становится податливой и несколько опускается книзу или кнаружи, при давлении на нее ощущается эластичное, пружинящее препятствие. Ощущение, получаемое при пальпации, напоминает то крепитацию, то пергаментный хруст, то, как пишут некоторые авторы, звук, образующийся при давлении на жестяную банку; кожа, покрывающая кисту, не изменена и не спаяна с ней.
Иногда при отдавливании кисты в сторону придаточной полости удается уменьшить ее размеры, что говорит о существовании костного дефекта в орбитальной стенке пазухи и о грыжевидном выпячивании мукоцеле через этот дефект. Нередко при тщательном прощупывании удается выявить края дефекта в виде костного валика, "костного венчика" или отдельных костных выступов, остеофитов, наличие которых является ценным диагностическим признаком мукоцеле.
По мере увеличения размеров мукоцеле и значительного разрушения орбитальной стенки пазухи грыжевидное выпячивание становится вполне различимым при осмотре, а при прощупывании определяется флюктуация.
Разрушение костных стенок орбиты и механическое давление мукоцеле на содержимое глазницы сказываются в первую очередь на положении глазного яблока. В этих случаях бросается в глаза выпячивание глазного яблока и смещение его в ту или иную сторону, в зависимости от того, какая из пазух поражена.
Эти признаки можно считать постоянными при клинически выраженной мукоцеле.
Наблюдавшееся ограничение подвижности глазного яблока обусловлено либо чисто механическими моментами, как непосредственное давление кисты на глазное яблоко, либо поражениями нервно-мышечного аппарата в результате сдавления нервных ветвей, иннервирующих глазное яблоко или веки.
В литературе описаны случаи птоза верхнего века, вызванного давлением мукоцеле на глазодвигательный нерв, случаи нарушения реакции зрачка на свет и конвергенцию, что стоит в связи со сдавлением цилиарного узла и др.
К числу исключительно редких осложнений относятся: отек век и лба в результате сдавления отводящих вен глазницы, кератиты, флегмоны и абсцессы орбиты, а также сужение поля зрения и диплопия.
При мукоцеле преломляющие среды и зрительная функция в подавляющем числе случаев не изменены; даже там, где имеется понижение остроты зрения, оно обусловлено аномалией рефракции, а не мукоцеле.
Иногда задолго до появления внешних симптомов мукоцеле лобной полости больные жалуются на головные боли. Некоторыми авторами этот симптом расценивается как ранний признак заболевания. С такой оценкой этого симптома можно согласиться в отношении тех единичных случаев, когда мукоцеле растет не столько по направлению к орбите, сколько к задней стенке лобной полости и к лобным долям мозга, почему и отсутствуют орбитальные симптомы.
Экзофталм является в большинстве случаев мукоцеле лобной полости, единственным проявлением болезни в том периоде, когда больной обращается за помощью.
При осмотре больного более или менее выраженной формой мукоцеле лобной или лобно-решетчатой области обращает на себя внимание то, что глазная щель на пораженной стороне расположена ниже, чем на здоровой, и имеет неправильное положение. Выпячивание глазного яблока при измерении экзофталмометром достигает 4-5 и более миллиметров, причем оно не только выпячивается, но и смещается книзу или книзу и кнаружи на 10-15° и довольно часто сопровождается ограничением его подвижности. Обычно движение глазного яблока кверху и кнутри, т. е. в сторону, откуда исходит мукоцеле, затруднено.
Приводим наблюдение над мукоцеле лобной полости и решетчатого лабиринта.
Наблюдение 9. Больная Б., 20 лет, поступила в стационар 5/II 1949 г. с диагнозом: мукоцеле левой лобной полости и решетчатого лабиринта. 8 лет назад обратила внимание на выпячивание левого глаза. Связывает свою болезнь с ушибом левого глаза, перенесенным за 4 года до появления экзофталма. St. praesens. Левый глаз: глазная щель ниже, чем на правой стороне. Под верхним краем орбиты плотная и безболезненная при пальпации припухлость. Кожа век не изменена. Слезные органы нормальны. Выпячивание и смещение глазного яблока книзу и кнаружи (рис. 39). Движения глазного яблока кверху и кнаружи ограничены. Слизистая век и глазного яблока не изменена. Роговица прозрачна, блестяща. Передняя камера средней глубины, рисунок радужки четкий. Зрачок правильной формы, хорошо реагирует на свет. Хрусталик и стекловидное тело прозрачны. Глазное дно нормально. Острота зрения 1,0. Правый глаз не измене". При риноскопии обнаружен полип, облитерирующий левую половину носа.
При рентгенологическом исследовании обнаружено увеличение размеров левой лобной пазухи; дно ее не диференцируется, внутренняя стенка левой орбиты разрушена, частично затемнен левый решетчатый лабиринт, пристеночное затемнение левой гайморовой полости (рис. 40).
На операции подтвержден диагноз мукоцеле и обнаружены значительные разрушения верхней и внутренней стенок левой орбиты. Через 2 недели можно было отметить постепенное возвращение левого глаза к нормальному положению.
При пальпации области припухания иногда удается выявить наличие истонченной и опущенной книзу верхне-внутренней орбитальной стенки или наличие в ней дефекта. О последнем можно заключить на основании того, что мукоцеле вправляется, вдавливается в лобную полость, или по наличию костного валика, "венчика", или остеофитов, которые образуются по краям дефекта.
Двоение, обусловленное смещением блока (trochlea) и последующими изменениями, парезами и параличами верхней косой или прямой мышцы, встречается редко и только при мукоцеле лобно-решетчатой области.
Приводим наблюдение, когда двоение и слезотечение были вызваны кистевидным растяжением лобно-решетчатой области и после оперативного вмешательства исчезли.
Наблюдение 10. Больная К., 48 лет, помещена в стационар по поводу опухоли правой фронто-орбитальной области; больна год. Сначала появились боли в правом глазу, который стал "кровяным" и начал "косить", появилось двоение и неуверенность походки. В дальнейшем правое глазное яблоко стало выпячиваться и появилось слезотечение.
Правый глаз смещен книзу и кпереди (рис. 41). Движения глазного яблока кверху ограничены. В области верхнего века, больше кнутри, отмечается припухание; само веко выпячено вперед и оттянуто книзу. При пальпации костной стенки глазницы - резкая боль, особенно во внутренней части глазницы. Прощупывается дефект кости у верхне-внутренней орбитальной стенки орбиты, а по краям дефекта - утолщение кости, "костный венчик". Опухоль удается вправить через дефект в направлении к лобной полости. Глазная щель несколько сужена. Нижняя слезная точка отстоит от глазного яблока. По краю век блестит слеза. При давлении на слезный мешок из слезной точки ничего не выдавливается. Роговица прозрачна, зеркальна. Передняя камера мелкая. Рисунок радужки сохранен. Зрачок округлый. Среды прозрачны. Сетчатка отечна. Границы сосочка зрительного нерва стушеваны. Вены расширены, артерии резко сужены. Острота зрения 0,1-0,3, с коррекцией - нормальная.
В носу - гипертрофия нижней носовой раковины. В остальном ЛОР-органы без изменений.
При рентгенологическом исследовании обнаружено расширение правой лобной пазухи, имеющей почти четырехугольную форму; дно ее или нижняя стенка полости едва диференцируется и опущено в глазницу; интерфронтальная перегородка не диференцируется; верхний отдел внутренней стенки глазницы разрушен; понижение прозрачности решетчатого лабиринта и гайморовой пазухи той же стороны (рис. 42).
На операции обнаружен большой дефект верхней стенки орбиты, дно лобной полости отсутствует, установлено полное разрушение внутренней стенки орбиты. Кроме кисты, содержащей тягучую коллоидную массу, в лобной пазухе и в решетчатом лабиринте были полипы. Двоение исчезло после операции. Прекратилось и слезотечение на стороне операции, в то время как на другом глазу оно продолжалось. Глазное яблоко стало на место, восстановились нормальные движения глаза (рис. 43). Зрение осталось по-прежнему пониженным, так как было обусловлено миопией.
Решетчатый лабиринт по частоте возникновения в нем мукоцеле занимает второе место и в большинстве случаев поражается в результате проникновения кисты из лобной пазухи.
В наблюдениях 11 и 12 описаны случаи, когда местом развития мукоцеле был решетчатый лабиринт.
Киста решетчатого лабиринта может увеличиваться как кнаружи, так и в полость носа. В первом случае наблюдается выпячивание у внутреннего угла век, что объясняется смещением наружной стенки лабиринта кнаружи, во втором отмечается появление пузыреобразных (буллезных) выпячиваний переднего отдела средней носовой раковины. Мукоцеле решетчатого лабиринта редко распространяется в сторону носа.
Симптомом, характерным для мукоцеле решетчатого лабиринта, является лишь экзофталм и то не так закономерно, как при кистевидном растяжении лобной полости. Подвижность глазного яблока почти всегда сохранена; исключительно редки случаи поражения зрительного нерва. Рентгенологически определяется одна большая полость, так как перегородки между отдельными клетками лабиринта разрушены.
Приводим наблюдение кистевидного растяжения решетчатого лабиринта.
Наблюдение 11. Больная Р., 15 лет, направлена в стационар ввиду подозрения на опухоль глазницы - гигантоклеточная опухоль. Была в ряде клинических учреждений, откуда натравлена в Институт офталмологии по поводу экзофталма.
Анамнез. С детства слезотечение из правого глаза. С апреля 1950 г. родные стали замечать выпячивание правого глаза. St. praesens. Правый глаз: глазное яблоко выпячено вперед на 5 мм и немного кнаружи; движения его не ограничены. Под верхним веком, над внутренней спайкой имеется образование круглой формы, эластичное, безболезненное при давлении, величиной с фасоль. При давлении на область слезного мешка патологического отделяемого нет. Конъюнктива глазного яблока не изменена, роговица зеркальна, прозрачна, передняя камера нормальной глубины. Остальные преломляющие среды прозрачны. Сосок зрительного нерва нормален. Острота зрения 1,0. Левый глаз нормален. В носу изменений не обнаружено.
При рентгенологическом исследовании установлено значительное истончение внутренней стенки правой глазницы и ее смещение в полость орбиты. Клетки решетчатого лабиринта слились вместе и образовали обширную полость. В области лабиринта, внутренней трети глазницы и полости носа проицируется киста размером с грецкий орех с очень тонкой капсулой. Лобная и верхнечелюстная полости справа затемнены (рис. 44). При операции обнаружена большая киста, занимавшая весь решетчатый лабиринт и основную полость; содержимое кисты представляло густую тягучую беловатую массу. Через неделю после удаления швов глаз почти полностью занял нормальное место.
Основная полость. Увеличение ее объема в результате кистевидного растяжения встречается исключительно редко и бывают чаще вторичного происхождения.
Характерными особенностями мукоцеле клиновидной полости являются, согласно литературным данным, помимо экзофталма, одно- или двустороннего повреждения зрительного нерва, двусторонние атрофии зрительного нерва, ретробульбарный неврит, а также параличи двигательных нервов глаз.
Эти изменения вполне понятны, если учесть анатомические соотношения между основной пазухой, орбитой и зрительным нервом; изменения в зрительном нерве обычно вызываются сдавленней нерва, прижатого эктазированной стенкой основной пазухи.
При мукоцеле основной полости можно риноскопически обнаружить выпячивание передней или задней ее стенки, а при зондировании выпяченного участка установить те же явления, что и при пальпации мукоцеле лобно-решетчатой области, т. е. треск пергамента и эластическое сопротивление.
Верхнечелюстная пазуха. Возможность развития в ней мукоцеле долгое время оспаривалась крупными специалистами как в СССР, так и за рубежом, а описанные в литературе случаи большинство авторов расценивало как одонтогенные кисты.
В 1912 г. В. И. Воячек демонстрировал случай несомненной мукоцеле верхнечелюстной пазухи, а П. Н. Карташев в 1925 г. опубликовал специальную работу, в которой приведено 4 наблюдения, подтвержденные соответствующими гистологическими исследованиями. Мукоцеле верхнечелюстной полости наблюдали также Н. Д. Ходяков и А. Г. Лихачев. У 2 больных А. Г. Лихачев наблюдал кистевидное растяжение не только верхнечелюстной пазухи, но одновременно и лобно-решетчатой области.
Наблюдения Я. С. Темкина, обнаружившего большие серозные кисты, которые не разрывались, а приводили к вытягиванию кистозного мешка через основное или добавочное отверстие верхнечелюстной пазухи, показывают, что и она может стать исходным местом возникновения мукоцеле.
В случаях изолированного поражения верхнечелюстной пазухи клинические проявления мукоцеле сводятся к выпячиванию глазного яблока и смещению его кверху и кпереди; движения его затруднены в направлении книзу. При пальпации передней стенки полости отмечается пергаментный хруст и эластичность, что говорит за истончение лицевой стенки пазухи.
Распознавание. В чрезвычайно коротко, но четко сформулированном высказывании классика отечественной офталмологии акад. М. И. Авербаха, приведенном в качестве эпиграфа к данной главе, с исчерпывающей полнотой указаны основные клинические симптомы, знакомство с которыми облегчает диагностирование мукоцеле.
Первое, что заставляет думать о мукоцеле, - это пучеглазие; из опроса больного всегда удается выяснить, что процесс развивается медленно, годами.
Второе. Если имеется экзофталм, который отмечается более чем у половины всех больных, ему почти всегда сопутствует смещение глазного яблока, чаще всего книзу и книзу - кнаружи. Ограничение подвижности встречается при этом реже.
Третье. Почти всегда можно обнаружить выпячивание, нередко флюктуирующее, у верхне-внутреннего или внутреннего угла орбиты. При пальпации ощущается эластичное, костной консистенции препятствие; иногда при давлении слышится крепитация или пергаментный хруст.
Четвертое. Как правило, отсутствуют какие-либо воспалительные явления в области мягких тканей орбиты и кожи век.
Пятое. В отдельных случаях удается вправить опухоль в направлении к придаточной полости через костный дефект в стенке орбиты, а по краям его прощупать утолщение кости.
Ринологическое исследование редко дает возможность обнаружить пузыреобразное утолщение переднего конца средней раковины, что позволило бы говорить о наличии мукоцеле решетчатого лабиринта, развивающегося в направлении к носовой полости. В большинстве случаев мукоцеле при осмотре полости носа либо ничем себя не проявляет, либо обнаруженные изменения заключаются в нехарактерной для мукоцеле гипертрофии средней раковины носа или полипозном ее перерождении.
Несмотря на то, что описанные симптомы имеют большое значение для постановки диагноза, решающим фактором, особенно при слабо выраженных клинических признаках, является рентгенологический метод исследования, с помощью которого удается в большинстве случаев не только установить наличие мукоцеле и ее размеры, но и выявить характер изменений в костных стенках, отделяющих пазухи от глазницы.
Рентгенологическое исследование необходимо производить в двух перпендикулярных проекциях: в сагиттальной и боковой. Из сагиттальных проекций мы пользуемся передней сагиттальной и полуаксиальной; они дополняют друг друга и дают достаточное представление о состоянии всех придаточных полостей носа, за исключением основной пазухи. Сагиттальные снимки должны быть дополнены боковым снимком, на котором можно определить глубину лобной пазухи, протяженность основной пазухи в передне-заднем направлении, а также ее высоту.
Чтобы получить более полное представление о состоянии основной пазухи, производят снимок в аксиальной проекции; на таком снимке можно выяснить состояние задних клеток решетчатого лабиринта.
Иногда необходимо производить и косой снимок черепа, чтобы определить состояние клеток решетчатого лабиринта, основной пазухи и их взаимоотношение с каналом зрительного нерва.
Рентгенологический диагноз мукоцеле лобной пазухи при выраженных формах не представляет особых затруднений. Обычно обнаруживается расширение пазухи и выпячивание дна ее в полость глазницы, которое обусловлено двумя моментами: давлением содержимого кисты на дно (на верхнюю стенку глазницы) и тонкостью этой стенки.
Порой отмечается расхождение между заключением рентгенолога и находками на операционном столе: в протоколе указывается, что имеется истончение верхней стенки глазницы или что она едва диференцируется, во время же операции обнаруживается обширный дефект костной стенки. После тщательного изучения рентгенограммы до и после оперативного вмешательства мы пришли к выводу, что иногда за дно пазухи ошибочно принимают утолщенную стенку капсулы кисты, которая выделяется на рентгенограмме в виде тонкой едва диференцируемой линии (рис. 45).
При полном разрушении верхней стенки глазницы, когда капсула кисты очень тонка, получается полное слияние лобной пазухи с полостью глазницы (см. рис. 42).
В случаях разрушения интерфронтальной перегородки обе пазухи сливаются; при этом часто отмечается неравномерная прозрачность, так как на здоровой стороне частично сохранился воздух.
Патологические изменения в области передней и задней стенок лобной пазухи лучше всего определяются на боковом снимке, но надо иметь в виду, что на таком снимке удается выявить только значительные дефекты в костной стенке. Небольшие дефекты вследствие тангенциального хода лучей не дают изображения на рентгенограмме и устанавливаются лишь на операционном столе.
Наконец, следует обратить внимание на верхнюю и наружную границы пазухи, которые в норме имеют вид неровной волнистой линии. В результате непрерывного давления содержимого кисты контуры пазухи на этих участках начинают сглаживаться и приобретают вид прямой или выпуклой линии.
Хотя при мукоцеле воздух из лобной пазухи вытеснен слизью, прозрачность ее на рентгенограмме большей частью сохраняется; обусловлено это тем, что стенки пазухи в таких случаях сильно истончены и создают мало препятствий для прохождения рентгеновых лучей. Лишь при нагноении содержимого кисты пазуха будет на рентгенограмме затемнена (рис. 46). Когда мукоцеле нагнаивается до того, как увеличились размеры пазухи, диференциальная диагностика с эмпиемой пазухи может быть затруднительной, так же как диференциальная диагностика с опухолью глазницы. Интерес представляет одно наше наблюдение.
Наблюдение 11a. Больная 40 лет явилась на прием с резко выраженным экзофталмом и смещением левого глаза книзу и кнаружи. Из анамнеза выяснилось, что выпячивание глазного яблока происходило постепенно в течение 20 лет. При рентгенологическом исследовании было обнаружено, что большая часть верхней стенки (дно лобной пазухи), а также внутренней стенки глазницы разрушена. Узурированы верхненаружная и наружная стенки глазницы. Диференцируется только внутренний отдел левой лобной пазухи. Клетки левой решетчатой полости совершенно не диференцируются.
На основании приведенных выше клинических данных (экзофталм и смещение глазного яблока) и рентгеновской картины был поставлен диагноз опухоли глазницы, проросшей в лобную и решетчатую полости. За это говорило и увеличение размеров глазницы, что редко наблюдается при мукоцеле. На операции была обнаружена обширная мукоцеле лобной и решетчатой полости, проникшая в глазницу. При повторном изучении рентгенограмм после операции выяснилась причина ошибочного заключения. На рентгенограммах было ясно видно, что частично еще сохранившиеся стенки лобной и решетчатой полостей отдавлены в полость глазницы. На это в свое время не было обращено достаточного внимания. Между тем в зависимости от того, в какую сторону отдавлена сохранившаяся еще пограничная стенка, и решается вопрос, исходит ля процесс из придаточной полости или из глазницы. Понятно, что на основании только этого признака не может быть решен вопрос, имеем ли мы дело с опухолью или с мукоцеле придаточной полости.
При мукоцеле решетчатого лабиринта в первую очередь рассасываются перегородки между клетками, в результате чего образуется гомогенно затемненная полость.
Под давлением содержимого кисты раньше всего начинает выпячиваться в сторону глазницы податливая, эластичная бумажная пластинка решетчатой кости. На рентгенограмме в таком случае внутренняя стенка глазницы определяется в виде тонкой выпуклой линии, заходящей иногда далеко в полость глазницы. Аналогично тому, что наблюдается при мукоцеле лобной пазухи, при разрушении бумажной пластинки можно увидеть на рентгенограмме контуры уплотненной капсулы кисты и ошибочно принять ее за истонченную внутреннюю стенку глазницы.
Диференциальная диагностика между мукоцеле решетчатого лабиринта и расширенным слезным мешком может быть в ряде случаев проведена лишь после наполнения слезного мешка контрастной массой (рис. 47).
Рентгенологическая диагностика мукоцеле основной пазухи базируется на тех же признаках, которые были указаны при разборе мукоцеле лобной пазухи и решетчатого лабиринта; главным признаком является растяжение пазухи. Изменения ее могут быть обнаружены главным образом на аксиальном снимке. Так как мукоцеле основной пазухи вызывает иногда изменения и со стороны зрительного нерва, то рентгенологическое исследование области канала зрительного нерва является необходимым.
Мы ни разу не наблюдали мукоцеле гайморовой пазухи, главным признаком которой является растяжение пазухи с истончением ее стенок. Диференциальную диагностику приходится проводить с кистой одонтогенного происхождения. При небольших кистах, которые лишь частично заполняют пазуху, диагностика нетрудна, при полном же заполнении пазухи иногда невозможно решить вопрос.
Диференциальный диагноз. К числу заболеваний, имеющих ряд сходных с мукоцеле клинических признаков, относятся в первую очередь мозговые грыжи и дермоидные кисты.
Носо-лобная, носо-решетчатая и носо-глазничная врожденная мозговая грыжа. В выраженных случаях внешний вид этих заболеваний настолько характерен, что позволяет с несомненностью поставить правильный диагноз. В слабо выраженных случаях они имеют много сходного с мукоцеле (вид опухоли, ее локализация, консистенция). Диагностика облегчается тем, что мукоцеле чаще всего наблюдается у взрослых, а у детей не ранее, чем в возрасте 10-11 лет, т. е. в том периоде, когда придаточные полости носа, являющиеся местом возникновения мукоцеле, в большей или меньшей степени сформированы. Мозговые грыжи, будучи врожденными, встречаются преимущественно в детском возрасте, когда пазухи, в частности лобная, еще не развиты.
Если к этому прибавить ряд признаков, свойственных мозговым грыжам и не присущих мукоцеле, можно без особенных затруднений установить диагноз. К симптомам, характерным для носо-орбитальных мозговых грыж, следует отнести: отсутствие напряжения опухоли, передачу мозговых пульсаций, изменения объема опухоли при дыхании, напряжение опухоли при натуживании или давлении, симптомы компрессии мозга - замедление пульса, судорога, кома и др., т. е. признаки, указывающие на связь опухоли с мозгом.
Значительные затруднения могут возникнуть, когда мукоцеле привела к разрушению не только орбитальной, но и задней, т. е. мозговой, стенки лобной пазухи, вследствие чего пульсация мозга передается на мукоцеле и может быть ошибочно принята за пульсацию мозга.
В таких случаях рентгенологическое исследование помогает установить диагноз; кроме основных рентгенологических симптомов мукоцеле, на которых мы останавливались, имеются признаки, характерные для мозговых грыж этой области. При наличии мозговой грыжи удается обнаружить на месте соединения лобной и решетчатой костей или в области соединения лобной кости с носовой дефект круглой или овальной формы с четкими, иногда уплотненными краями. На боковом снимке характерен нависающий край кости в виде козырька (рис. 48).
Дермоидная киста является заболеванием, с которым окулисты, в особенности офталмохирурги, встречаются довольно часто.
Дермоидные кисты относятся к смешанным опухолям, которые развиваются за счет нескольких тканей и не являются опухолями (бластемами) в истинном смысле этого слова. Скорее всего их можно рассматривать как пороки развития, так как их возникновение связывается с отщеплением отдельных частей эктодермы и погружением в подлежащую ткань. Местами, где чаще всего развиваются дермоиды, являются голова и лицо: у большого и малого родничков, у корня носа на местах соединения верхнечелюстного отростка с лобной костью.
Дермоид представляет собой одно- или многокамерную кистевидную опухоль, содержащую вязкую кашицеобразную массу со включенными в нее волосами, чешуйками эпидермиса и т. п. При наличии в ее стенках большого количества сальных желез содержимое имеет вид густого сала, если же в стенках преобладают потовые железы, дермоид напоминает серозную кисту; растет дермоидная киста медленно.
Она развивается в переднем отделе глазницы у внутреннего, реже у наружного ее края, т. е. параорбитально, и всегда связана с надкостницей. На месте ее расположения имеется костная выемка с пологими или бугристыми краями, которая является результатом задержки развития кости, а не атрофии вследствие давления дермоида. Выемка может быть настолько глубокой, что кости почти не остается, а дермоид проходит в непосредственное соприкосновение с твердой мозговой оболочкой и передает пульсацию мозга.
 |
Рис. 39. Мукоцеле левой лобной пазухи и решетчатого лабиринта. Экзофталм и смещение левого глазного яблока книзу и кнаружи; левая глазная щель ниже правой (собственное наблюдение). |
 |
Рис. 40. Тот же случай, что на рис. 39. Эктазия левой лобной пазухи. Дно пазухи не диференцируется; внутренняя стенка левой орбиты разрушена; частично затемнен левый решетчатый лабиринт; пристеночное затемнение левой верхнечелюстной пазухи. |
 |
 |
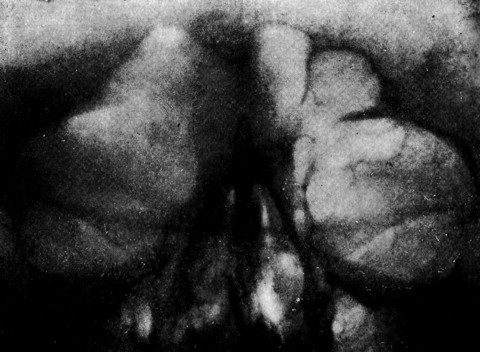
Рис. 41. Экзофталм, сужение правой глазной щели, диплопия, двусторонний дакриоцистит. При пальпации верхней стенки правой орбиты определяется дефект у внутреннего угла. Поставлен диагноз мукоцеле правой лобной пазухи (собственное наблюдение). |
Рис. 43. Тот же случай, что на рис. 41 и 42. Больная после операции. Диагноз мукоцеле подтвержден. |
 |
|
Рис. 42. Тот же случай, что на рис. 41. Полное разрушение верхней стенки правой орбиты. Слияние лобной пазухи и глазницы справа. Верхне-внутренние и верхне-наружные отделы правой лобной пазухи сглажены. Перегородка между пазухами не диференцируется. Процесс из правой лобной пазухи распространяется и на левую. Рентгенологический диагноз: мукоцеле правой лобной пазухи. | |
 |
Рис. 44. Мукоцеле правого решетчатого лабиринта. Расширение правого решетчатого лабиринта (смещение наружной стенки лабиринта в полость орбиты отмечено стрелками). В области решетчатого лабиринта и внутренней трети левой глазницы проицируется киста величиной с грецкий орех с очень тонкой капсулой (двойные стрелки). Клинически: экзофталм и наличие округлого эластичного образования у внутреннего угла век над внутренней спайкой правого глаза. Диагноз мукоцеле подтвержден на операции (собственное наблюдение). |
 |
Рис. 45. Мукоцеле левой лобной пазухи. Расширение левой лобной пазухи. Нижняя стенка пазухи истончена и отдавлена к орбите (стрелки); видны контуры капсулы кисты в средней трети орбиты (двойные стрелки) клинически: левая главная щель ниже правой; экзофталм, смещение глазного яблока книзу. Во внутреннем углу орбиты прощупывается выпячивание бугристой консистенция, а под верхним орбитальным краем (в средней трети) имеется дефект кости. Диагноз мукоцеле подтвержден на операции (собственное наблюдение). |
 |
Рис. 46. Пиоцеле левой лобной пазухи. Межпазушная перегородка разрушена. Верхняя и внутренняя орбитальные стенки разрушены Затемнение левой верхнечелюстной пазухи (наблюдение рентгенологического отделения Института офталмологии). |
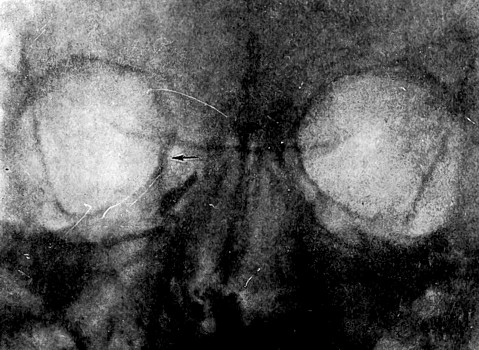 |
Рис. 47. Мукоцеле левого решетчатого лабиринта. Левый решетчатый лабиринт представляет бесструктурную полость довольно больших размеров; бумажная пластинка отдавлена к орбите (стрелки). Верхневнутренний край левой глазницы отдавлен книзу и кнаружи. Двойной стрелкой указан слезный мешок и слезноносовой канал. Клинически: плотное и эластичное припухание левого слезного мешка. Контрастная масса, введенная в слезный мешок, поступает в нос. Больной поступил в институт с диагнозом: дермоидная киста. Диагноз мукоцеле подтвержден на операции. |
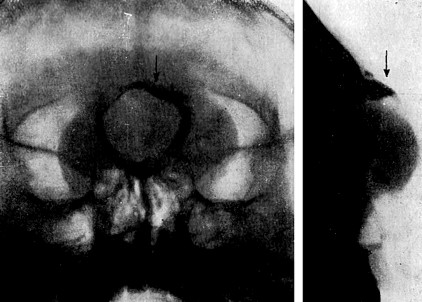 |
Рис 48. Носо-лобная мозговая грыжа с типичным дефектом кости и "козырьками" над мягкими тканями (стрелки) (наблюдение М. Б. Копылова). |
 |
 |
Рис. 49. Экзофталм, смещение правого глазного яблока кнаружи и книзу. Выпячивание верхне-внутреннего края орбиты. Поставлен диагноз мукоцеле правой лобной пазухи (собственное наблюдение). |
Рис. 51. Тот же случай, что на рис. 49 и 50. Больная после операции, на которой предварительный диагноз мукоцеле подтвержден. |
 |
|
Рис. 50. Тот же случай, что на рис. 49. Разрушение всей верхней стенки правой орбиты и частично внутренней; затемнение решетчатых лабиринтов и правой верхнечелюстной пазухи. | |
Это приходится учитывать при наличии кисты у корня носа, когда она может быть ошибочно расценена как мозговая грыжа.
В тех случаях, когда дермоидная киста располагается у внутреннего угла глазницы или отсюда распространяется в полость орбиты, ее приходится диференцировать от мукоцеле.
Толстая стенка опухоли всегда говорит в пользу дермоида, тогда как при мукоцеле прощупывается тонкая, эластическая капсула; при дермоидных кистах никогда не ощущается флюктуации.
Основным методом, позволяющим решить вопрос, является рентгенологическое исследование.
Приводим случай, когда мукоцеле решетчатого лабиринта была ошибочно принята за дермоидную кисту на основании одних внешних признаков, без рентгенологического исследования.
Наблюдение 12. Больной К., 37 лет, находился под наблюдением офталмолога по поводу припухлости у верхне-внутреннего угла левой глазницы и слезотечения в течение года. После того как было исключено заболевание слезопроводящих путей оно рассматривалось как дермоидная киста. С таким диагнозом больной и поступил в институт. St. praesens, Над внутренней спайкой век слева кожа приподнята, прощупывается опухоль величиной с орех, не спаянная с кожей, плотная и эластичная, мало подвижная; глаз без изменений.
В обеих половинах носа - полипоз и гной. При давлении на опухоль количество гноя в левой половине носа заметно увеличивается, а опухоль у внутреннего угла глазницы уменьшается. Размеры опухоли изменяются и самостоятельно, т. е. без давления.
Рентгенологически установлено, что верхне-внутренний край левой глазницы нечетко контурирован и несколько отдавлен книзу; левый решетчатый лабиринт представляет собой бесструктурную полость довольно больших размеров; бумажная пластинка отдавлена к глазнице, пневматизация гайморовых и лобных пазух понижена; установлена также нормальная проходимость слезных путей (см. рис. 47).
Диагноз дермоидной кисты был отклонен по следующим соображениям: размеры дермоидной кисты не колеблются так резко, как в данном случае; она не связана с носом и его придаточными полостями и ничем нельзя было объяснить наблюдавшийся у больного феномен опорожнения опухоли и появление гноя в носу при давлении на нее. В то же время данные рентгенологического исследования придаточных пазух указали на значительные изменения, характерные для мукоцеле. Произведенная операция подтвердила клинико-ренгенологический диагноз мукоцеле, вернее, пиоцеле решетчатого лабиринта.
Во время операции установлено, что внутренняя стенка левой орбиты почти полностью разрушена, имеется значительный дефект кости в верхне-внутреннем углу. В области решетчатого лабиринта обнаружен большой кистевидный мешок с тягучей жидкостью и гноем, распространяющийся далеко кверху в лобную пазуху и книзу - в полость носа. В лобной пазухе - тягучая слизь в небольшом количестве и много гноя. Задняя стенка лобной пазухи разрушена, а обнаженная твердая мозговая оболочка покрыта грануляциями.
Этот случай представляет интерес не только в диагностическом отношении, но и потому, что пиоцеле встречается редко при наличии относительной, клапанной закупорки выводного отверстия. Для такой закупорки характерно периодическое самостоятельное, а в особенности при давлении на опухоль опорожнение и отток содержимого в полость носа. Заслуживает упоминания и то, что при сравнительно мало выраженной орбитальной симптоматике имелись значительные разрушения костных стенок пазухи и обнажение твердой мозговой оболочки.
Эктазии слезного мешка иногда ошибочно расценивают как мукоцеле. Правильному диагнозу помогает следующее: мукоцеле, если она исходит из решетчатого лабиринта, а в особенности из лобной полости, всегда локализуется выше внутренней спайки, эктазированный же слезной мешок - ниже ее. Если при давлении на опухоль выделяется гной из слезной точки и она уменьшается в размере, можно с уверенностью говорить о поражении слезного мешка, и тем самым исключить мукоцеле.
Остеомы, как и мукоцеле, чаще всего распространяются по направлению к орбите, вызывая в ее стенках те же явления истончения и рассасывания костного вещества. Отличие мукоцеле от остеомы состоит прежде всего в том, что пальпацией соответствующих участков верхней и внутренней стенок, а также верхне-внутреннего угла орбиты можно установить, что вместо пружинящей, эластичной или флюктуирующей опухоли с ровной поверхностью и постепенным переходом к орбите ощущается плотное костное образование с неровной поверхностью. Это дает право исключить мукоцеле и заподозрить остеому; рентгенологическое исследование обычно решает вопрос, но следует помнить о том, что течение остеомы иногда может осложниться присоединением к ней эмпиемы.
Синуиты. Затруднение в диагностике мукоцеле и обыкновенных гнойных процессов в придаточных полостях возможно в бессимптомном периоде. В стадии выраженного заболевания правильному распознаванию помогает то, что острые синуиты протекают бурно. При мукоцеле острое течение наблюдается лишь в случаях присоединения к основному процессу вторичной инфекции. Особенно трудны для диагностики случаи с остаточными явлениями после перенесенного синуита. Однако болезненность, отмечающаяся при прощупывании и нередко остающаяся после ликвидации острого периода периоститов и субпериостальных абсцессов, а также данные анамнеза - развитие болезни после насморка, гриппа, всегда говорят против мукоцеле. Хронические синуиты, приведшие к перфорации костной стенки и вызвавшие развитие субпериостального процесса, - натечные абсцессы, дают иногда едва выраженное растяжение стенок пазухи.
Рентгенологическое исследование и здесь в большинстве случаев решает вопрос о характере заболевания.
Приводим случай, где даже после рентгенологического исследования не удалось до операции установить истинную природу заболевания и диагноз колебался между хроническим синуитом и мукоцеле.
Наблюдение 13. Больная К., 60 лет, помещена в институт с диагнозом: эмпиема правой лобной полости (мукоцеле?). За 5 месяцев до этого ударилась лбом о стол и с тех пор отмечает непрекращающиеся боли на месте ушиба. 3 месяца назад появился отек правого верхнего века, а 8 дней назад - кровянисто-гнойное отделяемое из носа. Status praesens. Правый глаз: положение глаза в орбите и движения его нормальны, незначительный отек век, болезненность в надбровной области и у внутреннего угла верхнего края орбиты. При пальпации средней трети века непосредственно под орбитальным краем ощущается умеренное противодавление. Среды глаза и глазное дно нормальны. Левый глаз без изменений. ЛОР-органы: кроме гипертрофии нижних носовых раковин, патологических изменений отметить не удается.
При рентгенологическом исследовании установлено следующее: правая лобная пазуха больше левой, контуры ее четки, за исключением верхне-внутренней границы и интерфронтальной перегородки; границы ее с глазницей на протяжении внутренних двух третей не диференцируются; пазуха неравномерной прозрачности, нижне-внутренний отдел ее затемнен; также неравномерно прозрачна и левая лобная пазуха, в особенности затемнен внутренний отдел, пограничный с правой лобной пазухой; клетки решетчатого лабиринта удовлетворительной прозрачности; понижение прозрачности левой гайморовой полости.
В пользу эмпиемы говорило отсутствие орбитальных симптомов, характерных для мукоцеле, а небольшое сопротивление при пальпации в области верхнего века наблюдается и при синуитах. За мукоцеле говорило лишь наличие травмы в анамнезе и то, что правая лобная пазуха была больше левой, что было расценено нами как индивидуальная особенность, и поэтому мы склонились к диагнозу эмпиемы.
Во время операции мы убедились в ошибочности нашего предположения: тотчас же после кожного разреза под давлением стала выделяться густая, тягучая слизь. Помимо дефекта верхне-орбитальной стенки, истончения и дефекта внутренней стенки орбиты, обнаружена полная облитерация носолобного канала.
Псаммомы относятся к числу заболеваний, которые можно принять за мукоцеле (Э. Ф. Левкоева и А. Г. Лихачев - см. литературу в главе V).
Учитывая клиническую картину, следует помнить, что псаммомы встречаются исключительно редко (см. главу VI).
Лечение мукоцеле исключительно хирургическое. Чаще всего применяют наружные методы хирургического вмешательства, сторонники же внутриносового оперативного лечения исчисляются единицами. Невелико и число специалистов, применяющих наряду с наружным и внутриносовое хирургическое вмешательство.
Предметом спора является вопрос о том, следует ли полностью выскабливать слизистую оболочку пазухи или достаточно ограничиться удалением гипертрофированных и некротизированных участков. Хотя зарубежные ринологи (Киллиан, Гайек и др.) считают необходимым удалять всю слизистую оболочку пазухи, большинство отечественных авторов, начиная с С. С. Головина, который впервые в нашей стране оперировал кистевидные растяжения пазух, а также А. Г. Лихачева, располагающего значительным клиническим материалом, считает излишним и даже вредным выскабливание всей слизистой оболочки. С. С. Головин пишет: «Трудно выскоблить слизистую до конца, частичное же удаление слизистой может вести к сокращению стенок и образованию закрытой полости, которая может привести к рецидиву кисты, поскольку она покроется снутри эпителием и таким образом даст основание для рецидива кисты». В монографии о мукоцеле, относящейся к 1948 г., А. Г. Лихачев также высказывает аналогичный взгляд: «нет необходимости после вскрытия полости стремиться к тщательному удалению всей слизистой оболочки с целью добиться запустения пазухи, как это делали часто при эмпиеме лобной пазухи».
На основании наших наблюдений мы считаем возможным рекомендовать именно такую тактику (не выскабливать), поскольку после этого мы никогда не наблюдали рецидива.
Нет единогласия у хирургов и по вопросу образования соустья между носом и лобной полостью. Большинство отечественных авторов накладывает соустье (в частности С. С. Головин).
Что касается выбора наружной операции, то в этом вопросе, руководствуясь собственным опытом, мы вполне разделяем мнение А. Г. Лихачева о том, что нельзя рекомендовать для всех случаев мукоцеле какую-либо типичную операцию. Мы всегда начинали операцию с обычного дугообразного разреза и производили вскрытие лобной пазухи орбитальным путем, по методу Янсен-Риттера, а затем, в зависимости от условий величины пазухи, наличия бухт и перегородок внутри полости, дополняли основной разрез добавочными, главная цель которых заключалась в том, чтобы сделать пазуху доступной для удаления из нее патологического содержимого. Ни разу нам не пришлось прибегнуть к фронто-орбитальному вскрытию лобной полости по Риделю.
Исходы оперативного лечения мукоцеле вполне удовлетворительны как в смысле ликвидации всех патологических симптомов (глаз обычно становится на место, исчезает диплопия и дакриоцистит, восстанавливаются нормальные движения глазного яблока), так и в косметическом отношении.
Следующее наблюдение демонстрирует результаты оперативного вмешательства.
Наблюдение 14. Больная С., 16 лет, отмечает, что в течение 3 лет у нее медленно выпячивается правый глаз. При обследовании обнаружено, что правое глазное яблоко резко выстоит кпереди и смещено кнаружи и книзу (рис. 49). Помимо этого, отмечается выпячивание верхне-внутреннего края глазницы. Подвижность глазного яблока сохранена. Зрение не нарушено. Среды глаза и глазное дно нормальны. Левый глаз нормален.
При риноскопическом исследовании обнаружена гипертрофия правой средней носовой раковины. В остальном ЛОР-органы в пределах нормы.
При рентгенологическом исследовании установлено разрушение всей верхней стенки правой орбиты и частично внутренней; затемнение решетчатых лабиринтов и правой верхнечелюстной пазухи; прозрачность лобных пазух удовлетворительна, однако правая прозрачнее левой (рис. 50).
На операции подтвердился диагноз мукоцеле. Тягучая слизь обнаружена не только в правой, но и в левой лобной пазухе, интерфронтальная перегородка разрушена. Киста распространилась на правый решетчатый лабиринт, который представлял собой большую, округлой формы полость, расположенную частично в орбите. Послеоперационное течение гладкое, заживление первичным натяжением. Через 7 дней глазное яблоко стало на свое место (рис. 51).
Единственным осложнением после операции в лобно-решетчатой области следует считать возникновение послеоперационной диплопии. Чаще всего она исчезает на 7-10-й день после операции и лишь в исключительных случаях двоение держится длительное время.